● 陳秀熙/台灣大學公共衛生學院預防醫學與流行病學研究所教授
● 許辰陽/台灣大學公共衛生學院公共衛生碩士學位學程兼任助理教授
● 陳立昇/台北醫學大學口腔醫學院副院長
● 嚴明芳/台北醫學大學口腔醫學院口腔衛生學系教授
● 任小萱/台灣大學公共衛生學院預防醫學與流行病學研究所博士後研究員
社區新冠肺炎快篩監視防
新冠肺炎自2019年在中國大陸武漢爆發流行後成為繼百年流感後新興傳染病的世界大流行,雖然經過約一年半認識及研究此病毒,仍然有許多未明之謎,因此全世界在不同國家及區域發展各自不同新冠肺炎防疫措施,主要包括非藥物公衛介入(NPIs,Non-pharmaceutical Intervention),檢測(Testing)配合檢疫及隔離(Quarantine及Isolation) 以及最佳防疫利器-疫苗。其中NPIs尚包括境外阻絕、社交距離、口罩、洗手、停課等。
其中NPIs尚包括境外阻絶、社交距離、口罩、洗手、停課等。以台灣為例,過去一年(2020年)在武漢株及其演化株(D614G)傳播致世界大流行情況下皆使用NPIs措施來進行防疫,而且有效控制疫情,使台灣成為少數世界沒有社區流行區域。
以台灣為例,過去一年(2020年)在武漢株及其演化株(D614G)傳播致世界大流行情況下,皆使用NPIs措施來進行防疫,而且有效控制疫情,使台灣在2020年成為少數世界没有新冠肺炎社區流行區域。
但2021年春天由於受到英國變種病毒株境外入侵爆發社區群聚感染,雖然絕大部份社區群聚感染調查結果皆沒有NPIs防疫措施,導致後續社區流行大爆發及個案數急遽增加,但英國變種病毒株在隱性感染(症狀前期+無症狀)期間傳播力非常強,所造成家戶及其他密閉空間及密切接觸無法保持社交距離情況下感染機率增加,也是促成台灣爆發社區流行重要因素。
如何早期偵測隱性感染,然後進行檢疫及隔離以及輕症留觀及重症治療,就必須改變防疫策略,由原來只依靠NPIs,加入社區快篩監測站,以目前可用的檢測方法,來快速找出這些隱性感染者進行隔離及檢疫阻斷下一波社區流行傳播,並等待疫苗施打達到全民防疫。
本文針對新冠肺炎監視防疫時篩檢時機與做法,提供科學面向的見解。
▲台灣新冠確診數暴增,篩檢人力與醫療資源吃緊。(圖/路透社)
新冠肺炎抗原檢測 (快篩)
1. 何時需要?誰需要檢測?
為能明確診斷出新冠肺炎個案,並兼顧檢測結果之時效性,抗原檢測廣泛被運用在檢疫。抗原檢測具有快速、不需複雜儀器與實驗室設備即可進行之優點。針對疑似個案或接觸者,運用抗原檢測能在無症狀期或症狀前期檢測快速找出可能的感染者,並且立即採取如隔離之介入措施,達到阻絶傳播之目的。
抗原檢測雖具快速以及一定準確程度之標準,疑似個案之確切診斷仍須依賴傳統之核酸檢測方法(RT-PCR) 是較具高信力與可靠的做法。但由於RT-PCR需要高標準之實驗室環境,傳統RT-PCR之執行亦具有一定之複雜程度而需數小時至數日方可得到最後之結果,在檢疫數量不多時,可直接用於個案感染狀態之檢測方法。
但面對多量懷疑之病患且須要立即採取隔離或治療等臨床情境時,僅須十數分鐘並且可於一般病患照護場域,甚或是依任務設置之社區篩檢監測站施行的抗原檢測,即可達到對於懷疑個案得到其初步罹病狀態之重要目的。
因此,在社區傳播之情境下,運用快速抗原檢測配合社區採檢點之設置為重要之疾病偵測前哨站。

▲快篩示意圖,與本文無關。(示意圖/記者宋良義攝)
新冠肺炎核糖核酸能在症狀產生前2-3天,甚至在症狀發生後甚至可持續到25-50天都還能被檢測到。抗原檢測方式在大流行期間快速發展,除了利用生物科技技術提高抗原檢測之準確程度外,對於檢體相容性也多能配合。因此現今之抗原檢測可利用多樣之檢體如唾液、喉頭含漱之液體等進行檢測。
這些方法目前已經是成熟可行的方法,可以大幅降低採檢之風險與簡化檢測作業。因此在檢疫需求提高、接觸者或疑似感染人數相當多時,就可運用快速抗原檢測達到對於民眾進行風險分層並且據以進行有效之隔離與治療措施之目的。
▲篩檢方式越簡單,也能提高民眾檢驗的意願。(圖/路透社)
2. 抗原檢測應用的時機及分類
(1) 出入檢測
出入檢測是針對進入國境、機構、學校等之前,為了確保進入者無帶原,必須採用快速檢測,一般必須能在15分鐘內完成,以免久候。不同於標準之RT-PCR檢測,抗原檢測雖具有快速、便利、不須標準實驗室即可進行之優點,但其對於罹病狀態診斷之準確程度卻不如 RT-PCR。
因此在標準規劃中,抗原檢測往往需要後續之RT-PCR進行確診。快篩搭配RT-PCR整體檢測量能之考慮,使得速度、準確度,以及確診時效性能夠兼顧。另外由於快速抗原檢測非為確診工具,其仍有偽陰性以及偽陽性的可能。抗原檢測陰性之民眾仍需注意其已遭受感染之可能(偽陰性),因為抗原檢測非診斷工具,也無法取代RT-PCR診斷。
因此,檢測後若為陰性者,也是需要注意,不代表就是完全没有被感染。對於接受抗原檢測陰性之民眾或病患,必須搭配其他防護策略如口罩及保持社交距離,並遵守居家檢疫及自主健康管理,以降低偽陰性對於持續社區傳播之衝擊。而偽陽性雖然無感染他人之疑慮,但可能對醫療資源佔用及個案心理上會有影響。
▲變種病毒可能會讓檢測結果出現偽陰性。(圖/達志影像/美聯社)
(2) 社區快篩監視前哨站(Sentinel Surveillance)
以社區部屬之方法設置抗原檢測前哨站對特定區域民眾進行罹病狀態監測,目標在於藉由擴大對感染個案之偵測評估區域流行程度並且進行檢疫,隔離,留觀及治療等介入措施來達到降低傳播、早期治療個案並且抑制社區流行之目的。
得利於抗原檢測之快速與便利性,此檢測作為可對大範圍的群體實施,結合自我採檢或是於具有流行風險且人流較為頻繁的社區進行檢測。這也是對抗無症狀傳播的一項利器。過去在斯洛伐克也曾以抗原快篩5百萬人,搭配其他防疫策略,使疫情在兩週內感染發生下降達82%之成功前例(Pavelka et al., 2021)。
但要有效精確地運用抗原檢測須參酌社區疾病傳播程度、採檢資源配置、醫療照護與隔離措施資源、後續RT-PCR確診能量,並提供民眾對於抗原檢測之正確認知等綜合考量下,設置社區疾病監測前哨站才可能發揮作用,達到快速並精確部屬不同強度非藥物介入NPIs (non-pharmaceutical interventions)以及中度與重度醫療照護資源之目的。

▲新北市立聯合醫院板橋院區急診室外設立快篩站。(圖/記者李毓康攝)
抗體檢測
1. 何時需要?誰需要檢測?
抗體檢測最主要是偵測人體在遭受感染後激發免疫系統而產生之抗體。主要檢測標的為抗體球蛋白IgG跟IgM。從免疫學的觀點我們知道IgM是比較早期出現的抗體。而IgG的持續時間通常可以超過一個月,甚至於有些時候有些這個病毒感染它的這個IgG可以持續終生。
抗體檢測無法告訴你是否近期有被感染,再者如果感染後太早檢測抗體,也可能偵測不到,大約在得病後的三週檢測抗體較佳。而有無抗體的訊息,除了反映過去曾感染過新冠肺炎外,抗體監測也能了解已感染者是否具抗體已避免再次感染,或者可以了解抗體維持的週期,或做為危險分群的使用,意即若無抗體就需疫苗保護。
在無法提供抗原快速檢測時,有時為了解社區的感染狀況,可以利用抗體檢測的代替方法來快速大量補捉已感染後產生抗體的個案,再進一步去匡列接觸者做隔離,以解決抗原檢測等待時間,以及避免醫療照護體系崩潰的另一種控制疫情的方法。

▲台大醫院雲林分院。(圖/記者蔡佩旻翻攝)
檢測敏感度及精確度一體兩面
選擇不同快篩工具所顧及檢測效度會因為時機不同而有不同,檢測工具敏感度指的是一個人若已經被感染,透過檢測如何正確找到此人是陽性,這是所謂的敏感度(Sensitivity)。但另一方面如果是沒有被感染,而此檢測工具確定是陰性,這是所謂的精確度(Specificity),而偽陰性為敏感度的互補,偽陽性是精確度的互補,通常在實際應用的時候,敏感度跟精確度是互相的權衡,也就是說敏感度高通常精確度低,敏感度低通常精確度高。
公共衛生在族群上面的應用,會有所謂的SnNOut (高敏感度排除法)以及SpPIn (高精確度納入法),意思就是說如果在一個敏感度很高的工具之下,當檢驗的結果為陰性時,幾乎可以排除得到新冠肺炎,相反地若在高的精確度工具下,如果檢驗的結果是陽性,幾乎可以確認得新冠肺炎。
▲新冠病毒。(圖/取自免費圖庫Pixabay)
這個觀念在快篩的檢測的應用上特別重要,舉個例子,當我們需要醫護人員回去上班,且希望確定是具有免疫力的人才回去上班,不具免疫力的人不要回去上班,否則反而會被感染,這時候我們的工具就需要高精確度,為什麼?因為我們不希望他是偽陽性多,希望它的精確度要高,才能夠利用高精確度抗體快篩試劑,正確找到這些免疫的人回去上班。
反過來講,我們的抗原快篩試劑是如果希望它能夠針對接觸者是否被感染了,這時候我們必須要高敏感度,因為在高敏感度下,陰性就可以排除得新冠肺炎,不必進一步措施,而若是陽性,就需要再繼續接觸者調查或RT-PCR確診。這些都是所謂的快篩檢測裡面SnNOut以及SpPIn的一體兩面原則,就是從公共衛生觀點看快篩檢測在不同時機用時候的情境。
▲護理師們在華盛頓州西雅圖一間醫院外面,等待民眾排隊開車進車道進行快篩。(圖/路透)
新冠肺炎監視系統
1. 主動監視與被動監視
快篩檢測除了做為在社區群聚感染可疑接觸者是否為確診個案之功用外,從社區族群防疫觀點看,也可以做新冠肺炎監視系統,主要分為主動及被動監視系統。傳染病監視檢測為社區流行的嚴重程度之一種監視,以提供公共衛生政策與資源配置的依據。
因為其焦點是在族群人口,而非在個人。為判斷傳染病是否流行,會基於不同傳染病特性,執行主動監視或被動監視方法,或者混合使用。過去傳統的新冠肺炎監視系統為被動監視方法,主要透過醫療院所醫師通報資料來做疫情研判。而現行的發燒篩檢站或目前社區快篩站設置均屬於主動監視的系統。

▲台大醫院快篩站。(圖/記者林敬旻攝)
2. 社區快篩監測站
在這波社區新冠肺炎疫情中,許多縣市紛紛設立快篩站,就是一種主動監視疫情的方式,應該名為「新冠肺炎社區主動監測站」。
因為社區接觸者或疑似個案眾多,採用高規格RT-PCR檢測並不完全可行,因為RT-PCR也有醫療量能問題,再者若能經由快篩得到的陽性個案,可立即採取隔離措施,並繼續做接觸者調查,可減少個案再傳播的機會,至於大家會關心的偽陰性個案,可透過居家檢疫與自主健康管理,有症狀再行確診就醫。
藉由快速的檢測及分流,加上其他非藥物介入的公衛政策,可望能減少個案傳播達到控制疫情的目的。但若缺乏了社區主動監視的方式,將無法有效監視社區隱性(無症狀或症狀前期)傳播個案,以迅速阻斷傳播鏈,此外,也造成染疫民眾可能的延遲診斷與治療。

▲超級傳播者可能是無症狀患者。(示意圖/記者李毓康攝)
另一方面,藉由疫情的社區主動監視,可了解篩檢後陽性率的變化,以能做為判斷疫情是否已逐漸獲得控制。例如過去在無大規模社區流行的情況下,高危險接觸者的新冠肺炎社區盛行率約百分之0.7~0.8,因此,我們可以訂定若陽性率在一段時間監視能在百分之一以下就代表社區的疫情已有所控制。
從全國每日抗原快篩採檢陽性率自5月14日的11%至5月16日的10%這幾天達到高峰,高陽性率顯示因未遵循NPIs,在密集接觸下而產生大量確診個案,而在三級警戒後逐漸能自5月17日起陽性率逐漸降至7.5%,並有逐日下降趨勢,在5月23日已降至3.8%,表示這些接觸族群中的可能隱性感染已被有效的早期偵測,預計在三級警戒後陽性率可以降低至1%以下。
這樣的主動監視前哨站的設立,可以在熱區(hotspot)之生活圈周圍設立監視站(高風險接觸區),再往外圍擴大第二圈(中風險接觸區)設立監視站,及第三圈低風險接觸區,並以陽性率與基礎再生數(R0)之關係建立依接觸風險分層之社區篩檢前哨站(見圖1)。理論上第二圈的陽性率會低於陽性率,但若有高於第一圈的情況,就代表傳播有往外移動,就需在該區域強化公衛防疫措施。快篩監測站可依照上述原則,也可做增設或撤站的滾動式修正。
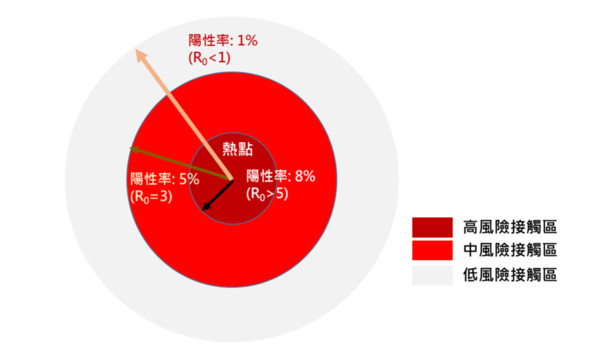
▲陽性率及病例再生數(R0)與社區快篩監視風險接觸分級。(圖/陳秀熙提供)
3. 快篩監測預警指標
利用快篩主動前哨監測站也可以做為未來確診個案預警指標,特別是如果篩檢陽性個案日期和RT-PCR確診日期有時間差間隔,如同近期台灣因為社區流行爆發所設置快篩站所產生確診延遲導致,必須將確診日期回推至篩檢日期(「校正回歸」)才能反應特別是因為英國株病毒所產生隱性無症狀感染的正確疫情。
從傳染流行病學觀點來看,其實就是強調如可以利用篩檢陽性率做為確診在高危險接觸區預警指標,才能做出即時防疫決策。
結論
新冠肺炎社區篩檢是監測社區疫情流行重要手段,特別是透過精準危險分層,所建立的主動快篩監視系統,不但能夠快速偵測高危險接觸者染病之風險,阻斷社區感染傳播鏈再次發生流行,也可以做為監控族群新冠肺炎流行疫情變化,提供公衛防疫措施政策即時及正確決定, 也可以提供疫苗施打優先順序儘早達到族群免疫參考。
(參考文獻:Pavelka, M., Van-Zandvoort, K., Abbott, S., et al. The impact of population-wide rapid antigen testing on SARS-CoV-2 prevalence in Slovakia. 《Science 2021》)
熱門點閱》
►「核酸PCR」檢驗量能難提升 主事者被綁上沈重的政治包袱(李卓穎、黃韻如、蔡牧勳、葉庭育)
► 連續一週單日破百!防疫有三大破口 中央地方在擦槍走火邊緣(黃韻如、鄭如韻)
● 以上言論不代表本網立場,歡迎投書《雲論》讓優質好文被更多人看見,請寄editor88@ettoday.net或點此投稿,本網保有文字刪修權。







我們想讓你知道…新冠肺炎社區篩檢是監測社區疫情流行重要手段,特別是透過精準危險分層,主動快篩監視系統建立不但能夠快速偵測高危險接觸者染病之風險,阻斷社區感染傳播鏈再次發生流行。